Использование небулайзеров. Небулайзер. Руководство по домашнему использованию
В современной медицине одним из распространенных и эффективных способов лечения респираторных заболеваний является использование ингаляционного метода введения лекарственных веществ.
Данный метод терапии заболеваний органов дыхания имеет явные преимущества перед другими, потому что позволяет сразу же донести лекарственное вещество в минимально эффективной дозировке в трахеобронхиальное дерево. При этом усвоение лекарства настолько высокое, что и эффект наступает фактически незамедлительно. При ингаляционном ведении медикаментозного средства состояние заболевшего простудой ребенка улучшается намного быстрее, чем при другом способе введения.
Практически каждый человек знает, как делать ингаляции в домашних условиях, и как они проводятся в лечебном учреждении. Вот только дома ингаляции чаще всего осуществляются по старинке, с помощью подручных средств, что имеет много недостатков. А посещать поликлинику или любое другое медицинское учреждение не всегда больной человек может, к тому же, в некоторых ситуациях необходимо экстренное ингаляционное введение лекарства для купирования, например, приступов аллергического кашля.
Прежде чем продолжить чтение: Если Вы ищете эффективный метод избавления от насморка, фарингита, тонзиллита, бронхита или простуд, то обязательно загляните в после прочтения данной статьи. Эта информация помогла очень многим людям, надеемся поможет и Вам! Итак, сейчас возвращаемся к статье.
Поэтому самым настоящим спасением становится приобретение портативных домашних ингаляторов для детей, которые очень просты в использовании, могут точно дозировать лекарственное вещество, находятся всегда под рукой, отчего их можно включать в схему лечения любого заболевания дыхательной системы.
Что такое небулайзер?
Специальные портативные устройства для проведения ингаляций выпускаются промышленным способом. Их называют небулайзерами. Кстати, само название «Небулайзер» произошло от слова «nebula», которое с латинского языка переводится, как облако или туман. С их помощью жидкие лекарственные вещества, лечебные растворы под воздействием сжатого воздуха превращаются в аэрозоли или холодный пар (туман), которые распыляются в верхние и нижние отделы респираторного тракта.
Небулайзер стал незаменимым портативным приспособлением для лечения острых и хронических заболевания дыхательной системы, в том числе, практически всех воспалительных заболеваний, начиная от ларингита и фарингита, заканчивая пневмонией легких, а также бронхиальной астмы и туберкулеза. Но для лечения самых верхних отделов респираторного тракта небулайзеры оказываются недостаточно эффективными, отчего их не часто применяют в терапии ринитов, и иных заболеваний носоглотки.
Очень часто задают вопросы о том, есть ли какая-то разница между небулайзером и ингалятором. На самом деле - никакой, потому что небулайзер – это и есть ингалятор. Вот только ингаляторами могут часто называть специальные баллончики с лекарствами, которые используют для себя астматики. Но после использовании лекарства такой баллончик заполнить веществом уже не удастся. А небулайзер – это универсальный ингалятор для детей и взрослых.
Сфера терапевтического эффекта небулайзеров в зависимости от дисперсии аэрозоля
 Небулайзеры превращают лекарственные растворы в аэрозоли, в которых микрочастички вещества имеют размеры в диаметре от 1 до 10 микpон. И чем меньше эти частички, тем в более дальние отделы респираторного тракта они могут поступать. Например, частицы аэрозоля размером 1-2 микрон способны достигнуть альвеолярной системы легких, а большие частицы в 10 и более микрон оседают в основном только в носоглотке.
Небулайзеры превращают лекарственные растворы в аэрозоли, в которых микрочастички вещества имеют размеры в диаметре от 1 до 10 микpон. И чем меньше эти частички, тем в более дальние отделы респираторного тракта они могут поступать. Например, частицы аэрозоля размером 1-2 микрон способны достигнуть альвеолярной системы легких, а большие частицы в 10 и более микрон оседают в основном только в носоглотке.
Приведем более подробно данные о соответствии размеров частичек аэрозолей и участков дыхательной системы, на которые они могут воздействовать:
- 8-10 микрон - полость рта;
- 5-8 микрон - верхние дыхательные пути: носоглотка, гортань;
- 3-5 микрон - трахея и бронхи;
- 1-3 микрон – бронхиолы;
- 0,5 - 2 мкм - альвеолы.
Небулайзер способен регулировать размер аэрозольных частиц с помощью специальных насадок, чтобы регулировать дальность доставки лекарственных средств до очага с воспалительным процессом. Чем мельче частица, тем дальше она способна проникнуть по респираторному тракту. Но при этом нужно знать, что очень мелкие частицы аэрозоля хоть и проникают далеко, проходя через верхние отделы дыхательной системы, но они не очень-то эффективны для лечения воспалительных заболеваний гортани и трахеи.
Основные задачи, возлагаемые на ингаляторы (небулайзеры)
Каждый из нас имеет представление о том, для чего необходимы ингаляции. Их основная роль - это лечение заболеваний органов дыхания. Во время применения современных ингаляторов выполняются следующие задачи, очень важные в терапии болезней органов дыхания:
- устранение спазма бронхов;
- усиление дренажной функции респираторного тракта;
- санация всех отделов дыхательной системы;
- устранения отека слизистой гортани, трахеи и бронхов;
- борьба с воспалительным процессом;
- доставка аэрозоля с лекарством в самые отдаленные участки органов дыхания – альвеолы;
- тонизирование местных иммунных реакций;
- нормализация микроциркуляции в слизистой респираторного тракта;
- профилактика и защита от воздействия аллергенов.
Как видно из перечисленного списка, ингаляторы справляются со многими задачами и используются в лечении практически всех заболеваний респираторного тракта.
При каких заболеваниях и состояниях применять ингаляторы противопоказано?
Не смотря на то, что ингаляционный метод очень эффективный в лечении заболеваний органов дыханий, существует ряд противопоказаний, которые ограничивают использование небулайзеров. К таким заболеваниям относятся:
- гипертоническая болезнь III степени;
- гигантские каверны в легких;
- дыхательная недостаточность III степени;
- индивидуальная непереносимость лекарств, используемых для ингаляций;
- легочные, носовые кровотечения, склонность к ним;
- ранний постинфарктный и постинсультный период;
- сердечные аритмия и недостаточность;
- спонтанный пневмоторакс из-за буллезной эмфиземы;
- температуры тела свыше 37,5°С;
- церебральный атеросклероз, осложненный нарушениями мозгового кровообращения.
Основные виды небулайзеров, применяемые для лечения детей
 Выше уже говорилось о том, что небулайзеры способны превращать лекарственный раствор в холодный пар или туман с заданными размерами аэрозольных частичек. Небулайзеры лишены многих недостатков паровых ингаляторов, хотя цена их намного выше.
Выше уже говорилось о том, что небулайзеры способны превращать лекарственный раствор в холодный пар или туман с заданными размерами аэрозольных частичек. Небулайзеры лишены многих недостатков паровых ингаляторов, хотя цена их намного выше.
В зависимости от того, каким способом будет превращаться лекарственный раствор в холодный аэрозоль, выделяется несколько видов небулайзеров:
- ультразвуковые,
- компрессорные,
- мембранные.
Отдельно выделяются паровые ингаляторы.
Каждый из них имеет свой диапазон применения, свои преимущества и недостатки, о которых мы остановимся подробнее. Ведь ничего идеального в мире не существует. И по данным характеристикам можно будет определиться, какой ингалятор лучше выбрать для ребенка.
Сразу можно сказать, что лучшим ингалятором для детей или взрослых не является устройство какого-либо известного бренда, которое реализуется по очень высокой цене. Самый лучшим ингалятором станет тот, который полностью будет отвечать всем требованиям потребителя.
Паровой ингалятор, его достоинства и недостатки
 Есть несколько видов ингаляторов (небулайзеров) для детей и взрослых, как уже указывалось выше. Но для начала мы остановимся на самом простом, который применялся с давних пор, паровом ингаляторе, чтобы сразу мы смогли провести сравнительный анализ и определиться в преимуществах современных ингаляторов перед старым по своей сути паровым ингалятора. Это очень важно для того, чтобы понять, как правильно выбрать ингалятор для ребенка.
Есть несколько видов ингаляторов (небулайзеров) для детей и взрослых, как уже указывалось выше. Но для начала мы остановимся на самом простом, который применялся с давних пор, паровом ингаляторе, чтобы сразу мы смогли провести сравнительный анализ и определиться в преимуществах современных ингаляторов перед старым по своей сути паровым ингалятора. Это очень важно для того, чтобы понять, как правильно выбрать ингалятор для ребенка.
Многие десятилетия и даже века в лечение простудных и воспалительных заболеваний использовался примитивный паровой ингалятор, который сооружался из подручных средств. Горячая вода наливалась в какую-то емкость, больной человек накрывался полотенцем и дышал раскаленными парами, в которых содержались настои и отвары лекарственных растений и .
Затем этот способ минимально модернизировали, когда использовали в качестве парового ингалятора обычный чайник, в носок которого вставлялась трубка из картона или плотной бумаги, через которую больной и вдыхал горячие пары лекарственного раствора. Этот способ больше всего подходит для согревания верхних отделов респираторного тракта, смягчения слизистой носоглотки и трахеи.
Но подобной «домашней» конструкции паровой ингалятор для детей не подходит, потому что способен причинить серьезные ожоги слизистой дыхательной системы и кожи малыша, который еще не способен контролировать процесс дыхания, тем более, горячим воздухом. Но избежать таких неприятностей вполне можно, если использовать современные паровые ингаляторы, которые снабжены устройством регулировки подачи пара и его температуры, а также имеют несколько насадок, в том числе, предназначенных специально для детей.
Таким ингалятором можно проводить , и т.п., потому что с помощью его можно не только лечить воспалительные заболевания органов дыхания, но еще и укреплять иммунитет и повышать сопротивляемость организма к вредным факторам внешней среды. Паровые ингаляторы улучшают кровообращение, укрепляют нервную, мочеполовую, эндокринную системы и общий тонус организма.
Кстати, прекрасно показали себя паровые ингаляторы в косметологии, потому что способны эффективно очищать поры кожи, омолаживая ее изнутри.
Однако, использовать в лечении паровой ингалятор запрещено, если температура тела больного превышает 37,5оС. К тому же при нагревании далеко не все лекарства способны сохранять свои целебные свойства, потому что большая часть лекарственного вещества разрушается. В итоге содержание лекарственных активных вещества в паре оказывает очень низким. Да и заставить ребенка дышать теплым паром крайне проблематично.
Хотя теплый пар помогает ребенку лучше откашливаться, он смягчает дыхание. Но при использовании паровых ингаляторов для детей есть большой риск «пустить» инфекцию в самые дальние отделы бронхолегочной системы, что чревато развитием , бронхиолита или даже пневмонии.
Паровые ингаляторы обладают невысокой ценой и доступностью, что и привлекает покупателей. Но ни один паровой ингалятор не способен доставить лекарственный аэрозоль в нижние отделы бронхолегочной системы.
Ультразвуковой ингалятор: достоинства и сфера применения
 Ультразвуковые ингаляторы с помощью ультразвуковых колебаний «раскачивают» лекарственный раствор, превращая их в туман (аэрозоль). Этот тип небулазйеров имеет максимальную эффективность. Эти приборы фактически бесшумные в использовании и обладают компактными размерами.
Ультразвуковые ингаляторы с помощью ультразвуковых колебаний «раскачивают» лекарственный раствор, превращая их в туман (аэрозоль). Этот тип небулазйеров имеет максимальную эффективность. Эти приборы фактически бесшумные в использовании и обладают компактными размерами.
Часто в комплектацию ультразвуковых небулайзеров входят аккумуляторы, которые позволяют их применять в любых «походных» условиях. Ультразвуковой ингалятор прекрасно подходят для детей, они безопасны и легки в использовании.
Но есть у них и свои недостатки. Далеко не все лекарственные вещества можно использовать в этих ингаляторах, потому что ультразвук способен их разрушать, в частности, гормоны, или антибиотики. При помощи этого ингалятора можно осуществлять ингаляции с лекарственными отварами трав, эфирными маслами, содовые, щелочные ингаляции.
!!! Но следует помнить, что далеко не во всех ультразвуковых небулайзерах допускается применение отваров трав и растворов, содержащих эфир, масла или суспензии (в т.ч. эфирные масла). Во многих из них использование такого рода веществ категорически запрещено! Всегда внимательно ознакамливаться с инструкцией перед эксплуатацией, каждый ингалятор индивидуален.
При пользовании ингаляторами данного типа приходится использовать много дополнительных аксессуаров, например, гели или емкости для медпрепаратов, что можно отнести к его «минусам».
Сказанные выше особенности не позволяют называть ультразвуковые ингаляторы универсальными. Однако отзывы об ультразвуковых ингаляторах, используемых для детей, в основном положительные. Бесшумный характер работы ингалятора позволяет его использовать для проведения этой процедуры во время сна ребенка или в виде игры, что воспринимается детьми очень увлекательно и интересно.
Обычно средняя продолжительность процедуры ингаляции ультразвуковым ингалятором составляет около 15 минут, во время которых микрочастицы лекарственного аэрозоля распыляются по воспаленной поверхности респираторного тракта. В среднем расход лекарственного раствора составляет 1 мл в минуту, при содержании в нем 0,5 мл самого лекарства.
Компрессорный небулайзер: область применения, достоинства и недостатки
 Компрессорные ингаляционные системы часто называют струйными. Они имеют определенную схожесть со своими ультразвуковыми аналогами по своим рабочим характеристикам. Однако, компрессорный ингалятор для детей и взрослых имеет несколько большие размеры и вес. В работе он более шумный, потому что основу этого прибора представляет компрессор, создающий мощный поток воздуха.
Компрессорные ингаляционные системы часто называют струйными. Они имеют определенную схожесть со своими ультразвуковыми аналогами по своим рабочим характеристикам. Однако, компрессорный ингалятор для детей и взрослых имеет несколько большие размеры и вес. В работе он более шумный, потому что основу этого прибора представляет компрессор, создающий мощный поток воздуха.
Но данный тип небулайзеров не требует для проведения ингаляций приобретения дополнительных аксессуаров, однако может потребовать замены через 1-2 года соединительных полых трубок и распылителей. При этом ингаляционная система очень надежная, а это является уже немаловажным достоинством. Кроме того, этот ингалятор очень удобно использовать в домашних условиях.
Несомненным плюсом этого ингалятора является тот факт, что он на практике показывает свою непривередливость в использовании различных лекарственных растворов, которые не разрушаются во время сеанса ингаляции. Помимо всего указанного, достоинством данного ингалятора является его относительно низкая цена.
Этот небулайзер свободно производит «туманизирование» практически всех лекарственных веществ без нарушения их структуры. И среди всех видов небулайзеров компрессионный ингалятор для детей считается самым оптимальным, приемлемым и популярным, потому что им можно пользоваться буквально с момента рождения. Врачи рекомендуют применение данного ингалятора для детей до года практически без всяких ограничений.
Ингалятор создает мелкодисперсионные аэрозоли, которые проникают в самые дальние отделы дыхательной системы с помощью разряженного давления. Чем больше скорость вдоха, тем интенсивнее будет усиливаться скорость образования аэрозоля. Таким образом, компрессорные ингаляторы могут активироваться с помощью вдоха (автоматически) или при помощи специального клапана, который перекрывает воздушный поток. Первый тип ингалятора очень удобен при лечении дорогими лекарственными средствами, чтобы соблюдать строгое дозирование лечебного раствора и контролировать его расход.
Ингаляции с помощью компрессионного небулайзера применяются для купирования приступов , аллергического кашля и лечения воспалительных заболевания бронхолегочной системы.
К наиболее популярным моделям компрессионных небулайзеров можно отнести – ингаляторы Дельфин, Омрон различных моделей.
Мембранный небулайзер: основные характеристики
 Данный тип небулайзера на практике имеет несколько названий - сетчатый ингалятор, электронно-сетчатый или МЭШ-ингалятор. Такое название связано с его одной конструкционной составляющей - вибрирующей пластиной или мембраной, которая имеет большое количество мельчайших отверстий, через которые происходит формирование лекарственного аэрозоля, когда лекарственный раствор проходит через нее. Проходя через это «сито» капельки воды измельчаются до микроскопических частичек, образуя лекарственный туман.
Данный тип небулайзера на практике имеет несколько названий - сетчатый ингалятор, электронно-сетчатый или МЭШ-ингалятор. Такое название связано с его одной конструкционной составляющей - вибрирующей пластиной или мембраной, которая имеет большое количество мельчайших отверстий, через которые происходит формирование лекарственного аэрозоля, когда лекарственный раствор проходит через нее. Проходя через это «сито» капельки воды измельчаются до микроскопических частичек, образуя лекарственный туман.
При использовании мембранного ингалятора потребуются очень малые дозы препарата, существенно экономя его расход. По сравнении со своими аналогами, ультразвуковым или компрессионным ингаляторами, не говоря о паровом ингаляторе, распыление и оседание частиц во время применения сетчатого ингалятора очень высокое.
К несомненным достоинствам МЭШ-небулайзеров можно отнести их компактность, маленьких вес, бесшумность во время работы, экономичность расхода лекарств, низкое потребление электроэнергии, возможность использования аккумуляторов. Сетчатый ингалятор позволяет использовать для детей практически все виды лекарств без нарушения их целебной силы. Терапевтическая эффективность для сетчатого небулайзера очень высокая.
Но без недостатков этот, казалось бы, идеальный вариант ингалятора не обошелся. Мэш-небулайзер имеет довольно высокую стоимость и требует очень бережного ухода за собой, равно как и аккуратного использования. Если не соблюдается режим и техника промывки мембраны, ее просушивание и иные операции, то этот аппарат может очень скоро выйти их строя.
Но если не учитывать эти два недостатка, то данный вид небулайзера можно смело называть идеальным вариантом, тем более, что сетчатый ингалятор рекомендуется использовать в лечении детей, для которых проведение данной процедуры очень часто представляет большие трудности.
Возраст ребенка, с которого можно использовать ингаляторы
Дети очень часто болеют простудными заболеваниями дыхательной системы, поэтому становится очень актуальным вопрос о применении в лечении ингаляционных систем, частности, портативных, которых можно применять в домашних условиях.
Раньше возможность применения паровых ингаляторов или их подобия для малышей была очень проблематичным вопросом. Существовала огромная вероятность ожогов слизистой дыхательных путей, да и сама методика, особенно если она проводилась с помощью подручными средств, была небезопасной. Но с появлением современных небулайзеров тактика лечения в корне изменилась.
Отныне безопасные и очень эффективные ингаляторы можно применять для лечения даже грудных детей, фактически с пеленок. Более того, небулайзеры можно применять даже в таких случаях, когда снижена скорость вдоха, что наблюдается у детей раннего возраста, у больных с тяжелыми соматическими заболеваниями и послеоперационных пациентов.
Как выбрать самый эффективный ингалятор для ребенка?
Теперь возникает вопрос, какой ингалятор выбрать ребенку, ведь на рынке существует очень много типов и моделей небулайзеров. Тактика выбора самого подходящего ингалятора включает в себя много моментов. Но самым главным пунктом в выборе прибора должно быть соответствие определенного ингалятора поставленным целям.
Но для начала нужно помнить, что для эффективных ингаляций респираторного тракта у ребенка диаметр частиц аэрозоля должен составлять 2-7 микрон. Данный диаметр частиц является наиболее оптимальным для лечения заболеваний органов дыхания малышей. Таким требованиям наиболее соответствуют ультразвуковые и компрессорные ингаляторы. Но могут существовать и иные задачи, отчего можно приходится склоняться к выбору и других типов ингаляторов.
Не рекомендуется применять в терапии детей паровые ингаляторы. В них пар подогревается до 37,5 градусов, что недопустимо для использования детей младшей возрастной группы, к тому же, многие лекарственные средства при нагревании разрушаются, например, антибиотики, отхаркивающие и гормональные средства.
Если ингалятор необходим для купирования приступов аллергического кашля и бронхиальной астмы, а также в случаях обнаружения муковисцидоза (что для детей крайне маловероятно), то отпадают паровые и ультразвуковые небулайзеры, потому что в них невозможно использовать для лекарственных растворов стероиды. Немаловажным условием для астматиков является мобильность ингалятора, возможность его использования в транспорте и вдали от электросети. Кстати, ультразвуковой ингалятор не применим для лечения антибиотиками.
Но если применение ингалятора предусматривает только использование , лекарственных отваров трав, эфирных масел и минеральной воды, то самым лучшим вариантом станет ультразвуковой прибор.
Во всех остальных случаях при выборе, какой ингалятор купить ребенку, лучше остановиться на компрессионном небулайзере, хотя прекрасные характеристики имеются у мембранного или мэш-ингалятора. Однако, последний вариант - очень дорогостоящий, к тому же он требует постоянного и тщательного ухода за собой. Конечно, если родители готовы затратить большие средства на его покупку и аккуратно за ним ухаживать, то этот вариант будет оптимальным.
Из всего сказанного можно говорить о том, что компрессионный небулайзер для детей претендует на статус самого предпочтительного, но он достаточно шумный, что порой пугает малышей.
При выборе определенной модели небулайзера, обратите внимание, укомплектован ли он детской маской, в которой есть прорези-клапаны для дыхания, что позволяет ребенку свободно, без напряжения дышать. Можно просто надеть на ребенка маску и дать ему посмотреть любимый мультфильм, дыша при этом не интенсивно, а как ему удобно.
Помимо этого, обратите внимание на срок годности, чем он больше, тем надежней прибор. Внимательно изучите методику дезинфекции, уточните, придется ли со временем заменять какие-либо части в приборе.
Маленькие хитрости, которые позволяют детям не бояться ингалятора
 Детей очень пугают шумные ингаляторы-небулайзеры, особенно если используются компрессорные модели. И хотя ультразвуковые и сетчатые ингаляторы работают бесшумно, самые маленькие детки категорически отказываются проводить ингаляционные процедуры. Приходится идти на хитрость, покупая для капризных маленьких больных ингаляторы в виде игрушек.
Детей очень пугают шумные ингаляторы-небулайзеры, особенно если используются компрессорные модели. И хотя ультразвуковые и сетчатые ингаляторы работают бесшумно, самые маленькие детки категорически отказываются проводить ингаляционные процедуры. Приходится идти на хитрость, покупая для капризных маленьких больных ингаляторы в виде игрушек.
В аптечной сети для детской аудитории можно встретить ингаляторы-игрушки самых разных ярких цветов, что заставляет ребенка заинтересоваться этим приспособлением и позволить провести сеанс ингаляции. Это может быть ингалятор-паровозик для детей, пингвин, панда-ингалятор и т.д. Эти лечебные приборы-игрушки способны издавать интересные звуки, ярко мигать, что превращает лечение в занимательную игру.
Взять, к примеру, такую модель, как ингалятор для детей Омрон (OMRON), который относится к компрессионным моделям, но не создает большой шум, который пугает детей. Он может быть укомплектован оригинальными детскими аксессуарами-игрушками - кроликом и медвежонком, он очень легкий и компактный.
Но самое главное, пока ребенка отвлекают игрушки на небулайзере, тот работает очень эффективно благодаря технологии виртуальных клапанов. Этот детский ингалятор Оmron образует микрочастицы аэрозоля размером 3 микрона, что позволяет проводить санацию самых дальних отделов респираторного тракта.
Моделей детских небулайзеров очень много, но родителям при покупке этих легкомысленных приборов, на первый взгляд, необходимо внимательно изучить их комплектацию, технические характеристики и оценить качество и безопасность всех деталей, а также изучить все отзывы о разных вариантах ингаляторов для детей.
Как устроен небулайзер?
В аптечной сети существует много типов и моделей небулайзеров, все они имеет схожую конструкцию. В состав ингалятора входит основной блок, который генерирует струю воздуха, которая создает лекарственный аэрозоль необходимой дисперсии. В основном блоке находится камера в виде пластикового стакана объемом 5-10 мл, в который заливается лекарственный раствор.
В емкости находится заслонка с двумя выходами, один из которых ведет к самому устройству, а второй является выходным. К этому отверстию крепятся трубка, мундштук или маска, в которые подается аэрозоль средней и низкой дисперсии.
Крупнодисперссионные растворы приводят к быстрой поломке аппарата и снижению эффективности лечения.
В состав небулайзеров могут входить специальные мундштуки, детские маски, насадки для носа, распылители, загубник.
Способы подачи лекарственного аэрозоля в респираторный тракт
 В зависимости от модели небулайзера и его конструкционных особенностей, подача лекарственного аэрозоля в дыхательные пути может осуществляться с помощью следующих способов:
В зависимости от модели небулайзера и его конструкционных особенностей, подача лекарственного аэрозоля в дыхательные пути может осуществляться с помощью следующих способов:
- подача ингаляционного раствора осуществляется непрерывно на протяжении всего сеанса, что приводит к нецелевому расходу лекарственного вещества, невозможности точно корректировать дозу употребленного лекарства;
- подача ингаляционного раствора регулируется вручную пациентом с помощи специальной кнопки, которая отключает ингаляцию на выдохе и включает на вдохе, что помогает точно по назначению использовать лекарство, но значительно утомляет больного, отчего абсолютно не подходит для использования ребенком;
- подача ингаляционного раствора осуществляется автоматически в зависимости от вдоха и выдоха с помощи специальной системы клапанов, что помогает регулировать и экономить дозу лекарства.
Последний способ подачи ингаляционного аэрозоля наиболее приемлемый для лечения ребенка. Однако, данные модели ингаляторов довольно дорогостоящие, что является их минусом. Но если разговор идет за детей, то такой ингалятор для лечения кашля станет самым удобным.
Как пользоваться ингалятором?
Перед тем, как использовать ингалятор по назначению для детей, вначале потребуется тщательно изучить инструкцию, чтобы не допустить досадных ошибок, которые приведут либо к поломке оборудования, либо к снижению эффективности ингаляционного лечения. Техника применения разных видов небулайзеров может несколько отличаться, однако общие черты применения этого прибора все-таки есть.
В емкость ингалятора нужно залить лекарственное вещество, которое растворяется в 0,9% физиологическом растворе натрия хлорида в пропорции 1:1. Для проведения одного сеанса потребуется всего 3-6 миллилитров. Очень важно помнить, что для растворения лекарства нельзя использовать кипяченую или дистиллированную воду, только – физраствор. Кроме того, ни в коем случае не пытайтесь просто истолочь таблетку и размешать ее в растворе. В небулайзеры добавляются только лекарства-растворы для ингаляций, которые продаются в сети в готовом виде.
Затем ингалятор закрывается, а к выходному отверстию присоединяется маска или мундштук, после чего прибор включается и проводится сеанс в режиме открытого клапана на протяжении 5-20 минут, пока раствор не перестанет преобразовываться в аэрозоль. В этом режиме образуются аэрозольные частицы диаметром от 2 до 10 микрон, если же заглушки закрыть, то дисперсность частичек снижается до 0,5-2 микрон. Данный режим считается экономичным и более быстрым, он помогает охватить самые отдаленные участки бронхиального дерева.
Дыхания во время ингаляции должны быть свободными, обычными, потому что из-за усиленных вдохов можно спровоцировать приступы кашля и вызвать раздражение слизистой дыхательных путей.
По окончании сеанса небулайзер выключается, отсоединяется от компрессора. Все составные части, которые имели контакт с лекарственным раствором и ротовой полостью больного тщательно промываются в горячей воде с использованием дезинфицирующего и моющего раствора. После чего эти детали ополаскиваются и просушиваются мягкой тканью или даже феном.
Кстати, даже самая длительная процедура ингаляции не сможет использовать полностью лекарственный раствор. Всегда остается остаточный объем в 1 миллилитр.
Зачастую можно услышать, что в небулайзерах можно использовать фактически все лекарственные вещества, которые необходимы для лечения воспалительных и аллергических заболеваний. Теоретически это так, но на практике существуют определенные ограничения.
Связано это с тем, что не все могут оставаться в респираторном тракте в полном объеме. Слизистая бронхов и альвеол настолько богата капиллярами, а аэрозоль из ингаляторов настолько мелкодисперсный, что часть лекарственного вещества будет попадать в кровеносную систему.
Кстати, это обстоятельство говорит о том, что не стоит специально стремиться к тому, чтобы частички вдыхаемого аэрозоля были как можно меньше. Мелкодисперсный аэрозоль не оседает на стенках бронхов, а проникает намного дальше и глубже – в альвеолы, где быстро всасывается кровь, отчего местное воздействие лекарственного вещества становится ничтожным.
Хотя и пишется, что можно использовать травяные отвары, но, судя по отзывам, при пользовании ингалятором-небулайзером с такими растворами может возникнуть у детей совсем обратный эффект - сильнейшая аллергическая реакция. Все-таки травы – это мощнейшие аллергены, а правильно их дозировать очень сложно. Поэтому в отношении трав нужно быть очень осторожным.
В инструкциях пишется, что в небулайзерах можно использовать эфирные масла, но они прекрасно подходят для лечения носоглотки, а никак не легких. Масляная смазка альвеол только навредит и не принесет никакой пользы ребенку.
Для небулайзеров нужно использовать только специальные растворы, которые продаются в аптечной сети, нельзя пытаться растолочь таблетки в порошок, после чего их растворять в воде и использовать для ингаляции. Это категорически запрещено!
Никогда не применяйте для разведения лекарственных веществ, кипяченую, дистиллированную воду и гипотонические растворы с низким содержанием солей. Нужно применять только 0,9% физиологический раствор натрия хлорида. Связано это с тем, что гипотонические растворы моментально всасываются слизистой оболочкой, вызывая ее мощный отек.
А теперь перечислим те лекарственные препараты, которые стоит избегать для применения в ингаляторах всех типов при лечении детей:
- Димедрол, Эуфиллин, Платифиллин, Папаверин, потому что местного эффекта они вообще не проявляют;
- растворы с эфирными маслами, которые могут испортить мембрану сетчатых небулазйзеров и полезны только для лечения заболеваний носоглотки;
- травяные настойки, отвары и настои из-за высокого риска передозировки и забивания ходов небулайзера;
- системные гормоны Гидрокортизон, Преднизолон, Дексазон, которые не оказывают достаточного местного действия.
Существует перечень препаратов и веществ, которые рекомендуются для ингаляций при кашле с помощью небулайзера. Например, в ингаляторах рекомендуется использование физраствора и минеральных вод типа «Боржоми», «Ессентуки», «Нарзан», но предварительно воду нужно очистить от пузырьков газа и подогреть.
Готовые лекарственные вещества для ингаляций продаются в аптечной сети, их часто называют небулами. К лекарствам для ингалятора, используемых в лечении детей, относится следующий перечень препаратов:
- антисептики - Диоксидин
Но самое главное нужно помнить, что самостоятельно экспериментировать с выбором лекарств, особенно для детей, ни в коем случае нельзя. Только врач может подобрать правильную схему лечения и указать, как препараты для ингаляций можно использовать в каждом конкретном случае.
Можно ли применять ингалятор для лечения насморка у детей?
Небулайзеры всех типов предназначаются для лечения заболеваний ЛОР-органов и всего респираторного тракта в целом. Если с помощью ингаляций можно лечить фарингиты, ларингиты, трахеиты и бронхиты, так отчего нельзя попробовать вылечить насморк у ребенка с помощью портативного ингалятора.
В данном случае речь не идет об ингаляторе-спрее для детей от насморка, а о применении самого настоящего небулайзера. Для того, чтобы лечение с помощью небулайзера было эффективным, размер частиц аэрозоля должен быть довольно крупным – около 10 микрон, чтобы лекарственное вещество оседало на слизистой носоглотки, в частности, носовой полости, и никак не глубже.
Помимо этого ингалятор должен быть снабжен специальными детскими масками или носовой канюлей. Для ринита могут подойти ингаляторы различных моделей. Например, для ультразвукового ингалятора можно в раствор добавлять капли эфирных масел, а компрессионные и сетчатые небулайзеры могут распылять антисептики и противовоспалительные препараты. Паровой ингалятор успешно разжижает слизь, что способствует более легкому освобождению носовой полости.
К тому, же с помощью ингаляторов лечить насморк у детей намного проще, чем закапать им капли, которые стекают в носоглотку, минуя носовую полость. Да и дети очень не любят назальные капли.
Важно перед началом проведения лечения, внимательно изучить инструкцию к данному ингалятору для детей, понять, как пользоваться им, чтобы не навредить ребенку, а помочь, чтобы болезнь отступила как можно скорее.
Небулайзер представляет собой устройство для аэрозольной терапии . Он преобразует лекарственное вещество в мельчайшие, взвешенные в воздухе, частицы. Эти частицы проникают в ваши дыхательные пути при вдыхании «пара» из небулайзера. Этот аппарат может быть использован в любом возрасте: новорожденным младенцам, детям, взрослым и пожилым людям. Применять его можно как в стационаре, так и в домашних условиях.
Когда небулайзер будет полезен?
Если лекарство требуется только в дыхательных путях, его введение через ингалятор будет гораздо более эффективным, и будет сопровождаться меньшей частотой побочных эффектов , нежели при приеме/введении его внутрь.
Как работает небулайзер?
Небулайзер состоит из компрессора, стаканчика для лекарства, маски и соединяющих трубок. Мельчайшая воздушная взвесь образуется при прохождении воздуха и лекарства через крохотное отверстие под большим давлением. Кроме того, вместо компрессора может использоваться источник ультразвука. В таком случае - дробление идет без давления, а значит и без шума. (Однако ультразвук разрушает ряд препаратов, например – стероиды, и потому удобен далеко не всегда.)
Какие лекарственные средства могут быть введены через небулайзер?
Антибиотики: Эти лекарства будут бороться с легочными инфекциями , вызванными бактериями . Они могут быть назначены при таких заболеваниях, как муковисцидоз и бронхоэктатическая болезнь . Эти лекарства улучшают функцию легких и уменьшают симптомы.
Бронходилятаторы: Эти лекарства угнетают патологические рефлексы , которые сужают дыхательные пути - облегчая, тем самым, дыхание . Их эффект может длиться от 4 до 6 часов (короткого действия) или в течение 12 часов (длительного действия). Вы можете почувствовать, что ваше сердце бьется быстрее или, что ваши руки дрожат после их использования. Сухость во рту - еще один их побочный эффект, его можно избежать, если после ингаляции прополоскать рот и выплюнуть препарат, оставшийся во рту.
Кортикостероиды: Эти препараты снижают активность воспаления в дыхательных путях. Они могут помочь при ряде заболеваний, таких как бронхиальная астма или ложный круп. Их применение может сопровождаться кандидозом полости рта. После каждой ингаляции нужно обязательно прополоскать рот.
Простаноиды: Эти препараты «расслабляют» кровеносные сосуды и, тем самым, увеличивают приток крови и кислорода к поврежденным участкам легких. Они используются довольно редко, в самых тяжелых случаях заболеваний легких.
Как пользоваться небулайзером?
- Вымойте руки.
- Соберите небулайзер.
- Положите его на твердую поверхность.
- Проверьте, чист ли воздушный фильтр. Если вы видите, что он загрязнен, промойте его холодной водой и дайте высохнуть на воздухе.
- Подключите аппарат к электрической розетке.
Подготовка препарата.
- Если препарат уже упакован в нужном разведении – просто вскройте небулу и выдавите содержимое в стаканчик. Если препарат нужно смешать с другим – сделайте это с помощью пипетки или шприца. Если у вас есть сомнения, что вы все делаете правильно – проконсультируйтесь со своим врачом.
- Добавьте изотонический раствор , если это необходимо. Некоторые лекарства требуется разводить – это делается только добавлением физраствора (не минеральной воды, не дистиллированной, не приготовленного в домашних условиях раствора соли и тд). Используйте для этого только стерильный физраствор. Никогда не используйте приготовленный в домашних условиях солевой раствор в небулайзере!
- Подсоедините стаканчик к трубке от аппарата. Сверху прикрепите маску.
- Взрослый: возьмите трубку-мундштук в губы. Младенцу и ребенку – приложите маску к лицу. Развлекайте ребенка, пока он дышит ингаляторной взвесью.
Начинайте процедуру.
Включите аппарат. Держите стаканчик в строго вертикальном положении. Процедура может занять от 8 до 10 минут. Когда пар перестанет идти, это будет означать, что препарат в стаканчике – закончился и можно прекращать процедуру.
Каковы преимущества использования небулайзера?
Распылители могут быть использованы в любом возрасте . Вы можете смешивать разные препараты. Препараты могут вводиться в очень высоких дозах , при необходимости. Доставка лекарств осуществляется при обычном дыхании, без синхронизации с вдохом (что особенно удобно у детей).
Каковы недостатки использования небулайзера?
Аппарат шумный и требует для своей работы – источника электроэнергии. По сравнению с карманными дозированными ингаляторами – дорог и довольно трудоемкий в уходе. Главные части (стаканчик и маска) требуют регулярной обработки. Не все лекарственные средства могут быть использованы через небулайзер. Использование небулайзера может раздражать дыхательные пути. При недостаточной дезинфекции - может стать источником бактериального заражения и инфекций дыхательных путей.
Как ухаживать за небулайзером?
Маску и стаканчик необходимо обрабатывать после каждого применения – с кипяченой водой. После ополаскивания – высушивать.
После каждого применения на них могут оседать микробы, которые при следующем применении попадут в легкие и могут вызвать инфекционные заболевания, например пневмонию. После замачивания в специальных дезсредствах – детали обязательно нужно ополоснуть в кипяченой воде, и высушить.
Что необходимо знать об использовании небулайзера для ребенка?
Необходимо плотное прилегание маски к лицу ребенка, для полного попадания препарата в легкие. Если ваш ребенок плачет, он дышит поверхностно, и препарат хуже проникает в легкие. Если ваш ребенок вырывается, маска может прижиматься не полностью, и препарат будет выветриваться мимо цели. Не следует держать мундштук или маску просто рядом с лицом, носом ребенка. Этот способ не дает возможности препарату попасть в легкие. Спокойный вдох – вот лучший способ ввести препарат в дыхательные пути. Поощряйте именно спокойное дыхание ребенка, отвлекайте его, постарайтесь договориться, предотвращайте сопротивление малыша заранее.
Обратитесь планово к своему врачу, если:
- У Вашего ребенка трясутся пальцы, руки и ноги после лечения.
- У него учащенное сердцебиение и головокружение после ингаляции.
- У него начинается стоматит.
- Эти симптомы не улучшаются, даже несмотря на лечение.
- У Вас есть вопросы или сомнения по поводу болезни ребенка или ее лечения.
Когда следует вызвать «скорую помощь» немедленно?
- Ребенок начал задыхаться.
- Ребенок имеет выраженную сонливость или головокружение, или потерю ориентации в пространстве и времени после ингаляции.
- Ребенок пожаловался на внезапную боль в груди.
Очень часты вопросы про ингаляции эфирных масел детям. И на форуме, и в реальной практике врача.
Нужно понимать, что:
- ингаляции любых веществ с резким запахом у детей до пяти лет могут спровоцировать спазм мелких бронхов и/или ларингоспазм. Это связано с особенностями строения дыхательных путей ребенка. Это приведет к выраженной одышке и потребует вмешательства бригады скорой помощи.
- пары экзотических трав являются сильными аллергенами и способны вызывать тяжелые аллергические реакции , в том числе сопровождающиеся тяжелым нарушением дыхания.
- паровые ингаляции (ингаляции горячим паром) сами по себе запрещены в педиатрии из-за риска ожога дыхательных путей (сюда же относится всеми любимая забава "подышать над картошкой"
- вдыхание паров эвкалипта и иже с ними - не имеет никакого отношения к лечению ОРВИ
P.S. Когда мы говорим о ингаляции эфирных масел - мы имеем в виду паровые ингаляции. То есть использование простого горячего пара. Однако не всем это понятно, и некоторым приходит в голову наливать масляный раствор эвкалипта в небулайзер, где жидкость дробится на мельчайшие частицы, способные проникать в самые отдаленные участки дыхательных путей.
Уважаемые родители! Эфирное масло НЕЛЬЗЯ заливать в небулайзер даже не потому, что оно - эфирное, а потому, что оно МАСЛО! Разбиваясь на мелкие капли под механическим давлением потока воздуха в небулайзере (или того хуже - ультразвуком), оно ровным слоем ложится на мелкие бронхи вызывая банальную механическую закупорку, что может привести к отеку легких, невозможности газообмена в них и смерти ребенка до приезда бригады СМП!
Ингаляционная терапия применяется для лечения недугов легких на протяжении многих веков. Известно, что ингаляции паров ментола, эвкалипта использовались античными цивилизациями Египта, Индии, Китая, Среднего Востока. Упоминания об ингаляциях ароматных дымов различных растений (красавки) встречаются в трудах Гиппократа и Галена .
При заболеваниях легких ингаляционная терапия является наиболее логичной, так как лекарственный препарат непосредственно направляется к тому месту, где он должен действовать - в дыхательные пути. Рассматривая другие пути введения лекарственных препаратов, используемых для терапии недугов легких, обращает на себя внимание “нерациональность” такого выбора :
Для достижения легких препарат должен быть абсорбирован из желудочно-кишечного тракта (ЖКТ) и попасть в системный кровоток;
Во время прохождения через печень препарат подвергается активному метаболизму;
К месту своего действия препарат поступает через трахеобронхиальный кровоток, который составляет лишь около 1 процентов от сердечного выброса.
Можно выделить следующие преимущества ингаляционного пути введения по сравнению с другими:
Более быстрое начало действия препарата;
Меньшая доза;
Меньший риск развития побочных эффектов.
Успешная ингаляционная терапия зависит не только от правильного выбора препарата, но и от адекватного способа доставки лекарства в дыхательные пути. В настоящее время существует несколько типов систем доставки: дозированные ингаляторы, комбинация дозированных ингаляторов со спейсерами, порошковые ингаляторы и небулайзеры. Самую длительную историю использования имеют небулайзеры - они применяются уже более 100 лет. Первый дозированный ингалятор появился лишь в 1956 г. , а первый порошковый ингалятор - в 1971 г. . Слово “небулайзер” происходит от латинского “nebula” (туман, облачко), впервые было употреблено в 1874 г. для обозначения “инструмента, превращающего жидкое вещество в аэрозоль для медицинских целей” . Один из первых портативных “аэрозольных аппаратов” был создан J.Sales-Girons в Париже в 1859 г. . Первые небулайзеры (см. рис. на обложке) использовали в качестве источника энергии струю пара и применялись для ингаляции паров смол и антисептиков у больных туберкулезом. Современные небулайзеры мало чем напоминают эти старинные устройства, тем не менее они в полной мере отвечают старому определению - продукции аэрозоля из жидкого лекарственного препарата .
В настоящее время в зависимости от вида энергии, превращающей жидкость в аэрозоль, различают два основных типа небулайзеров :
Струйные или компрессорные, пневматические - использующие струю газа (воздух или кислород);
Ультразвуковые - использующие энергию колебаний пьезокристалла.
Струйные небулайзеры получили большее распространение, чем ультразвуковые, поэтому большее внимание мы уделим именно этому классу ингаляторов.
Устройство и принцип действия
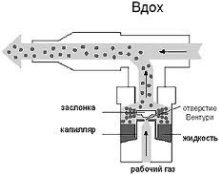
Небулизационная система представляет собой прибор, состоящий из емкости для жидкого лекарственного препарата (собственно небулайзера), загубника или маски, тонких пластиковых трубочек и источника “рабочего” газа - компрессора (машины, производящей поток воздуха) или стационарного источника кислорода или воздуха (в клиниках).
Принцип работы струйного небулайзера основан на эффекте Бернулли (1732 г.) и может быть представлен следующим образом . Воздух или кислород (рабочий газ) входит в камеру небулайзера через узкое отверстие Вентури. На выходе из этого отверстия давление падает, и скорость газа значительно возрастает, что приводит к засасыванию в эту область пониженного давления жидкости через узкие каналы из резервуара камеры. Жидкость при встрече с воздушным потоком разбивается на мелкие частицы размерами 15-500 микрон (“первичный” аэрозоль). В дальнейшем эти частицы сталкиваются с “заслонкой” (пластинка, шарик и т.д.), в результате чего образуется “вторичный” аэрозоль - ультрамелкие частицы размерами 0,5-10 мкм (около 0,5 процентов от первичного аэрозоля), который далее ингалируется, а большая доля частиц первичного аэрозоля (99,5 процентов) осаждается на внутренних стенках камеры небулайзера и вновь вовлекается в процесс образования аэрозоля.
Ультразвуковые небулайзеры для продукции аэрозоля используют энергию высокочастотной вибрации пьезокристалла. Вибрация от кристалла передается на поверхность раствора, где происходит формирование “стоячих” волн. При достаточной частоте ультразвукового сигнала на перекрестье этих волн происходит образование “микрофонтана”, т.е. образование аэрозоля. Размер частиц обратно пропорционален частоте сигнала . Как и в струйном небулайзере, частицы аэрозоля сталкиваются с “заслонкой”, более крупные возвращаются обратно в раствор, а более мелкие - ингалируются. Продукция аэрозоля в ультразвуковом небулайзере практически бесшумная и более быстрая по сравнению со струйными . тем не менее их недостатками являются: неэффет производства аэрозоля из суспензий и вязких растворов; как правило, больший остаточный объем; повышение температуры раствора во время небулизации с возможностью разрушения структуры лекарственного препарата .
Показания для применения небулайзеров
Абсолютных показаний к применению небулайзеров относительно немного, они должны использоваться, когда :
Лекарственное вещество не может быть доставлено в дыхательные пути при помощи других ингаляторов, т.к. существует достаточно много лекарственных препаратов, для которых не создано дозированных или порошковых ингаляторов: антибиотики, муколитики, препараты сурфактанта, анестетики и др.;
Необходима доставка препарата в альвеолы (например, пентамидин при профилактике или лечении пневмоцистной пневмонии, препараты сурфактанта при синдроме острого повреждения легких);
Состояние пациента не позволяет правильно использовать портативные ингаляторы.
Последнее показание является наиболее важным и значимым при выборе ингаляционной техники. Несмотря на известные достоинства дозированных ингаляторов (ДИ) (малые размеры устройств, более низкая стоимость, быстрота использования), их использование требует четкой координации между вдохом больного и высвобождением лекарственного препарата, а также форсированного маневра. Исследования показали, что лишь 25-60 процентов стабильных больных с обструктивными недугами легких способны правильно пользоваться ДИ . Учитывая тяжесть состояния, выраженное диспное, частое поверхностное дыхание, становится ясным, что ингаляционная терапия с помощью ДИ практически неэффективна у тяжелых больных. Значительно улучшить проблему координации позволяет использование спейсеров и порошковых ингаляторов, однако, к сожалению, не всегда. Пожилой возраст больного часто служит препятствием для правильного использования всех видов ингаляционной техники, кроме небулайзера. Небулайзер является также единственно возможным средством доставки аэрозольных препаратов у детей до 3 лет.
Объективные критерии, требующие использования небулайзера для проведения ингаляций :
Снижение инспираторной жизненной емкости менее 10,5 мл/кг (например, < 735 мл у больного массой 70 кг);
Инспираторный поток менее 30 л/мин;
Неспособность задержать дыхание более 4 секунд;
Двигательные расстройства, нарушения сознания.
Все остальные показания являются относительными (т.е., небулайзер можно заменить другими ингаляционными системами).
Необходимость использования большой дозы препарата. Дозы лекарственных препаратов могут зависеть от функциональной тяжести заболевания. В некоторых ситуациях доступные рецепторы насыщаются препаратом при использовании относительно низких его доз: например, при легкой бронхиальной астме полная бронходилатация может быть достигнута в ответ на 100-200 мкг сальбутамола . С другой стороны, максимального ответа при тяжелой бронхиальной обструкции можно добиться только при использовании высоких доз , причиной чего могут быть анатомические препятствия (слизь, спазм, отек слизистой) для доступа препарата к рецепторам и необходимость большей пропорции доступных рецепторов для достижения максимального ответа.
Предпочтение пациента. При тяжелом обострении обструктивных недугов эффет введения b 2 -агонистов при помощи комбинации спейсер-ДИ не ниже, чем при использовании небулайзера, и, возможно, имеет определенные преимущества: более быстрое развитие бронхорасширяющего эффекта, снижение использованной дозы препаратов и значительный экономический эффект . Тем не менее, многие больные во время обострения заболевания предпочитают использовать терапию и технику, отличную от той, которую они используют дома.
Практическое удобство. Несмотря на то, что эффет использования ДИ со спейсером и небулайзера приблизительно одинаковы во многих ситуациях, использование небулайзеров является более простым методом терапии, не требует обучения пациента дыхательному маневру и контроля врача за техникой ингаляции. Небулайзер помогает быть уверенным, что больной получает правильную дозу лекарственного препарата.
Также следует напомнить другие достоинства небулайзера по сравнению с другими средствами доставки: при необходимости во время ингаляции можно использовать кислород; при небулизации нет высвобождения фреона, т.е. использование небулайзеров отвечает требованиям экологической безопасности .
Факторы, определяющие эффет использования небулайзеров
Условно все факторы, оказывающие влияние на продукцию аэрозоля, его качество и депозицию в дыхательных путях пациента, т.е. определяющие эффет небулайзерной техники, можно разделить на три большие группы :
Факторы, связанные с ингаляционным устройством;
Факторы, связанные с пациентом;
Факторы, связанные с лекарственным препаратом.
Факторы, связанные с ингаляционным устройством
Задачей ингаляционной терапии при помощи небулайзера является продукция аэрозоля с высокой пропорцией (> 50 процентов) респирабельных частиц (менее 5 мкм) в течение довольно короткого временного интервала (обычно 10-15 мин) . эффет продукции аэрозоля, свойства аэрозоля и его доставка в дыхательные пути зависят от типа небулайзера, его конструкционных особенностей, объема наполнения и остаточного объема, величины потока рабочего газа, “старения” небулайзера, сочетания системы компрессор-небулайзер и др.
Несмотря на сходный дизайн и конструкцию, небулайзеры различных моделей могут иметь значительные различия. При сравнении 17 типов струйных небулайзеров было показано, что различия в выходе аэрозоля достигали 2 раз (0,98-1,86 мл), в величине респирабельной фракции аэрозоля - 3,5 раз (22-72 процентов), а в скорости доставки частиц респирабельной фракции препаратов - 9 раз (0,03-0,29 мл/мин) . В другом исследовании средняя депозиция препарата в легких различалась в 5 раз, а средняя орофарингеальная депозиция - в 17 раз .
Основным фактором, определяющим депозицию частиц в дыхательных путях, является размер частиц аэрозоля. Условно распределение частиц аэрозоля в дыхательных путях в зависимости от их размера можно представить следующим образом :
Более 10 мкм - осаждение в ротоглотке;
5-10 мкм - осаждение в ротоглотке, гортани и трахее;
2-5 мкм - осаждение в нижних дыхательных путях;
0,5-2 мкм - осаждение в альвеолах;
Менее 0,5 мкм - не осаждаются в легких.
В целом, чем меньше размер частиц, тем более дистально происходит их депозиция: при размере частиц 10 мкм отложение аэрозоля в ротоглотке равно 60 процентов, а при 1 мкм - приближается к нулю . Частицы размерами 6-7 мкм осаждаются в центральных дыхательных путях, в то время как оптимальные размеры для депозиции в периферических дыхательных путях - 2-3 мкм .
Типы струйных небулайзеров :
Конвекционные с постоянным выходом аэрозоля;
Активируемые вдохом (Вентури);
Синхронизованные с дыханием (дозиметрические).
Конвекционный (обычный) небулайзер является наиболее распространенным. Такой небулайзер производит аэрозоль с постоянной скоростью, во время вдоха происходит вовмедицинское лечение воздуха через Т-трубку и разведение аэрозоля. Аэрозоль поступает в дыхательные пути только во время вдоха, а во время выдоха происходит потеря большей его части (55-70 процентов) , что значительно повышает стоимость терапии и экспозицию лекарственного препарата у медицинского персонала. Обычные небулайзеры для достижения адекватного выхода аэрозоля требуют относительно высокие потоки рабочего газа (более 6 л/мин).
Небулайзеры, активируемые вдохом (небулайзеры Вентури) также продуцируют аэрозоль постоянно на протяжении всего дыхательного цикла, тем не менее высвобождение аэрозоля усиливается во время вдоха. Такой эффект достигается путем поступления дополнительного потока воздуха во время вдоха через специальный клапан в область продукции аэрозоля, общий поток увеличивается, что ведет и к увеличению образования аэрозоля. Во время выдоха клапан закрывается и выдох больного проходит по отдельному пути, минуя область продукции аэрозоля. Таким образом, соотношение выхода аэрозоля во время вдоха и вдоха увеличивается, повышается количество вдыхаемого препарата, снижается потеря препарата (до 30 процентов), а время небулизации сокращается . Небулайзеры Вентури не требуют мощного компрессора (достаточен поток 4-6 л/мин). Их недостатками являются зависимость от инспираторного потока пациента и медленная скорость продукции аэрозоля при использовании вязких растворов . У больных с муковисцидозом было показано, что небулайзеры Вентури по сравнению с обычными позволяли добиться вдвое большей депозиции препарата в дыхательных путях: 19 процентов против 9 процентов .
Небулайзеры, синхронизованные с дыханием (дозиметрические небулайзеры) производят аэрозоль только во время фазы вдоха. Генерация аэрозоля во время вдоха обеспечивается при помощи электронных сенсоров потока либо давления, и теоретически соотношение выхода аэрозоля во время вдоха и выдоха достигает 100: 0. Основным достоинством дозиметрического небулайзера является снижение потери препарата во время выдоха. В практике, однако, может происходить потеря препарата в атмосферу во время выдоха, т.к. не весь препарат откладывается в легких. Дозиметрические небулайзеры имеют неоспоримые достоинства при ингаляции дорогих препаратов, т.к. снижают их потерю до минимума. Некоторые дозиметрические небулайзеры были созданы специально для доставки дорогих препаратов, например, небулайзер VISAN-9 предназначен для ингаляции препаратов сурфактанта . Недостатками таких систем являются более длительное время ингаляции и высокая стоимость .
Адаптивные устройства доставки также относятся к типу дозиметрических небулайзеров, хотя некоторые специалисты считают их новым классом ингаляционных устройств . Их принципиальным отличием является адаптация продукции и высвобождения аэрозоля с дыхательным паттерном больного. Примером небулайзера данного типа является Halolite. Устройство автоматически анализирует инспираторное время и инспираторный поток больного (на протяжении 3 дыхательных циклов), и затем обеспечивает продукцию и высвобождение аэрозоля в течение первой половины последующего вдоха. Ингаляция продолжается до тех пор, пока не достигается выход точно установленной дозы лекарственного вещества, после чего аппарат подает звуковой сигнал и прекращает ингаляцию. Достоинства устройства: быстрая ингаляция дозы препарата (4-5 мин), высокий комплайенс больных к проводимой терапии, высокая респирабельная фракция (80 процентов) и очень высокая депозиция аэрозоля в дыхательных путях - до 60 процентов .
Остаточный объем. Препарат нельзя использовать полностью, так как часть его остается в так называемом “мертвом” пространстве небулайзера, даже если камера почти полностью осушена. Остаточный объем зависит от конструкции небулайзера, и обычно находится в пределах от 0,5 до 1,5 мл. Остаточный объем не зависит от объема наполнения, тем не менее на основе величины остаточного объема даются рекомендации о количестве раствора, добавляемого в камеру небулайзера. Большинство современных небулайзеров имеют остаточный объем менее 1 мл, для них объем наполнения должен быть не менее 2 мл . Остаточный объем может быть снижен путем легкого поколачивания камеры небулайзера к концу процедуры, при этом происходит возвращение крупных капель раствора со стенок камеры в рабочую зону, где они вновь подвергаются небулизации .
Объем наполнения также влияет на выход аэрозоля, например, при остаточном объеме 1 мл и объеме наполнения 2 мл может быть преобразовано в аэрозоль не более 50 процентов препарата (1 мл раствора останется в камере), а при том же остаточном объеме и объеме наполнения 4 мл может быть доставлено в дыхательные пути до 75 процентов препарата . тем не менее при остаточном объеме 0,5 мл повышение объема наполнения от 2,5 до 4 мл приводит к повышению выхода препарата лишь на 12 процентов, а время ингаляции повышается на 70 процентов . Чем выше выбранный исходный объем раствора, тем большая доля препарата может быть ингалирована. тем не менее при этом время небулизации также увеличивается , что может значительно снизить комплайенс больных к терапии. Кроме того, большинство лекарственных препаратов для небулизации расфасовано по 2 и 2,5 мл, поэтому повышение объема наполнения до 3-4 мл может потребовать дополнительных расходных материалов (шприцы, растворы), что увеличит стоимость терапии.
Поток рабочего газа для большинства современных небулайзеров находится в пределах 4–8 л/мин . Повышением потока приводит к линейному снижению размера частиц аэрозоля, а также к повышению выхода аэрозоля и снижению времени ингаляции . Небулайзер обладает известным сопротивлением потоку, поэтому, чтобы адекватно сравнивать компрессоры между собой, поток должен измеряться на выходе небулайзера. Этот “динамический” поток и является истинным параметром, определяющим размер частиц и время небулизации .
Время небулизации. Выход препарата отличается от выхода раствора вследствие испарения - к концу ингаляции раствор препарата в небулайзере концентрируется. Поэтому раннее прекращение ингаляции (например, в момент “разбрызгивания” или раньше) может значительно снизить величину доставки препарата . Существует несколько способов определения времени небулизации: “общее время небулизации” (время от начала ингаляции до полного осушения камеры небулайзера); “время разбрызгивания” (время до начала разбрызгивания, шипения небулайзера, т.е. точки, когда пузырьки воздуха начинают попадать в рабочую зону, и процесс образования аэрозоля становится прерывистым); “клиническое время небулизации” (время, среднее между “общим” и “временем разбрызгивания”, т.е. то время, в которое больной обычно прекращает ингаляцию) . Слишком длительное время ингаляции (более 10 мин) может снизить комплайенс больного к терапии. Рационально рекомендовать пациенту проводить ингаляцию в течение фиксированного времени, исходя из вида небулайзера, компрессора, объема наполнения и вида лекарственного препарата .
Соответствие небулайзера и компрессора. Каждый компрессор и каждый небулайзер имеют свои собственные характеристики, поэтому случайная комбинация любого компрессора с любым небулайзером не гарантирует оптимальных рабочих качеств небулайзерной системы и максимального эффекта. При комбинации одного и того же небулайзера (Cirrus) с 6 разными компрессорами при использовании 2 из них размеры частиц аэрозоля и “динамический” поток находились за пределами рекомендуемых границ . Примеры некоторых оптимальных комбинаций небулайзер-компрессор :
Pari LC Plus + Pari Boy
Intersurgical Cirrus + Novair II
Ventstream + Medic-Aid CR60
Hudson T Up-draft II + DeVilbiss Pulmo-Aide.
Температура раствора во время ингаляции при использовании струйного небулайзера может снижаться на 10°С и более , что может повысить вязкость раствора и уменьшить выход аэрозоля. Для оптимизации условий небулизации некоторые модели небулайзеров используют систему подогрева для повышения температуры раствора до температуры тела (Paritherm).
“Старение” небулайзера. С течением времени свойства струйного небулайзера могут значительно меняться, в частности, возможно изнашивание и расширение отверстия Вентури, что приводит к уменьшению “рабочего” давления, снижению скорости воздушной струи и повышению диаметра частиц аэрозоля . Мойка небулайзера также может вести к более быстрому “старению” небулайзера, а при редкой чистке камеры, выходное отверстие может блокироваться кристаллами препаратов, приводя к снижению выхода аэрозоля . При отсутствии обработки небулайзера качество продукции аэрозоля уменьшается, в среднем, после 40 ингаляций . Выделяют класс “прочных” (durable) небулайзеров, срок службы которых может достигать 12 месяцев при регулярном использовании (Pari LC Plus, Omron CX/C1, Ventstream и др.), тем не менее их стоимость на порядок выше небулайзеров кратковременного (disposable) использования.
Факторы, связанные с пациентом
На депозицию аэрозоля могут влиять такие факторы, как дыхательный паттерн, носовое дыхание, геометрия дыхательных путей, наличие заболевания дыхательных путей, позиция тела.
Дыхательный паттерн. Основными компонентами дыхательного паттерна (рисунка), влияющими на депозицию частиц аэрозоля, являются дыхательный объем, инспираторный поток и инспираторная фракция - соотношение времени вдоха к общей длительности дыхательного цикла . Средняя инспираторная фракция у здорового человека составляет 0,4-0,41, у больных с тяжелым обострением хронической обструктивной болезни легких (ХОБЛ) - 0,34-0,36 . При использовании обычного небулайзера генерация аэрозоля происходит на протяжении всего дыхательного цикла, а его доставка в дыхательные пути возможна лишь во время вдоха, т.е. прямо пропорциональна инспираторной фракции.
Быстрый вдох и подача струи аэрозоля в струю воздушного потока в середине и конце вдоха повышает центральную депозицию . В противоположность этому, медленный вдох, ингаляция аэрозоля в начале вдоха и задержка дыхания в конце вдоха повышает периферическую (легочную) депозицию . Повышение минутной вентиляции также увеличивает отложение частиц аэрозоля в легких, тем не менее оно может также и снизиться из-за повышения инспираторного потока.
Особая проблема у детей - нерегулярный дыхательный паттерн, связанный с диспное, кашлем, плачем и т.д., что делает непредсказуемой доставку аэрозоля .
Дыхание через нос или рот. Вследствие узкого поперечного сечения, крутого изменения направлений воздушного потока, наличия волосков нос создает идеальные условия для инерционного столкновения частиц и является прекрасным фильтром для большинства частиц размерами более 10 мкм . Носовая депозиция увеличивается с возрастом: у детей в возрасте 8 лет в носовой полости осаждается около 13 процентов аэрозоля, у детей 13 лет - 16 процентов, а у взрослых (средний возраст 36 лет) - 22 процентов .
Ингаляция при помощи небулайзера проводится через загубник или лицевую маску . Оба типа интерфейса считаются эффективными, тем не менее носовое дыхание может существенно снизить депозицию аэрозоля при дыхании через маску. Маска приблизительно вдвое уменьшает доставку аэрозоля в легкие, кроме того, при расстоянии маски от лица 1 см депозиция аэрозоля падает более чем в 2 раза, а при отдалении на 2 см - на 85 процентов . Учитывая эти данные, рекомендовано более широкое использование загубников, а лицевые маски играют основную роль у детей и при интенсивной терапии. Чтобы избежать попадания препарата в глаза при использовании маски, рекомендуется по возможности использовать загубники при ингаляциях кортикостероидов, антибиотиков, антихолинергических препаратов (описаны случаи обострения глаукомы) .
Нормальные индивидуумы имеют значительные различия в геометрии дыхательных путей . Центральная (трахеобронхиальная) депозиция выше у пациентов с более малыми размерами проводящих дыхательных путей . Сужение просвета дыхательных путей вследствие любой причины может отражаться на распределении частиц в легких. При большинстве известных недугов отмечается повышение центральной и снижение периферической депозиции. Например, у больных муковисцидозом доставка к трахеобронхиальным отделам увеличивается на 200-300 процентов , а легочная периферическая депозиция р-ДНазы обратно пропорциональна показателю ОФВ 1 . Подобный феномен наблюдается при ХОБЛ и бронхиальной астме . У больных ХОБЛ периферическая депозиция аэрозоля была тем меньше, чем более выражена бронхиальная обструкция .
Ингаляция тербуталина с преимущественным распределением в центральных или периферических отделах дыхательных путей приводит к одинаковому бронхорасширяющему эффекту . В противоположность этому, у больных с бронхиальной астмой центральное отложение метахолина по сравнению с периферическим приводит к большей бронхоконстрикции .
Позиция тела. У больных ВИЧ, получающих регулярные ингаляции пентамидина для профилактики инфекции Pneumocystis carini, пневмоцистные пневмонии все-таки могут развиваться в верхних зонах легких, так как при спокойном дыхании в положении сидя только небольшая часть аэрозоля достигает этих отделов .
Факторы, связанные с препаратом
Чаще всего в клинической практике для ингаляции при помощи небулайзеров используются растворы лекарственных веществ. Принцип генерации аэрозоля из суспензий имеет значительные отличия. Суспензия состоит из нерастворимых твердых частичек, взвешенных в воде. При небулизации суспензии каждая частичка аэрозоля является потенциальным носителем для твердой частицы, поэтому очень важно, чтобы размер частиц суспензии не превышал размер частиц аэрозоля. Средний диаметр частиц суспензии будесонида составляет около 3 мкм . Ультразвуковой небулайзер малоэффективен для доставки лекарственных суспензий .
Вязкость и поверхностное натяжение влияют на выход аэрозоля и его характеристики. Изменение данных параметров происходит при добавлении в лекарственные формы веществ, повышающих растворение основного вещества - ко-растворителей (например, пропиленгликоля). Повышение концентрации пропиленгликоля приводит к снижению поверхностного натяжения и увеличению выхода аэрозоля, но происходит и повышение вязкости, что оказывает противоположный эффект - снижение выхода аэрозоля. Улучшить свойства аэрозоля позволяет оптимальное содержание ко-растворителей . При назначении ингаляционных антибиотиков больным с хроническими недугами легких наилучшая депозиция достигается небулайзерами, производящими очень малые частицы. Растворы антибиотиков имеют очень высокую вязкость, поэтому надо использовать мощные компрессоры и небулайзеры, активируемые вдохом .
Осмолярностьаэрозоля влияет на его депозицию. При прохождении через увлажненные дыхательные пути может происходить увеличение размеров частиц гипертонического аэрозоля и уменьшение - гипотонического .
эффет доставки препарата может зависеть от его химической структуры. Под влиянием “срезывающих” сил, создающихся в струйном небулайзере, могут происходить конформационные изменения пептидных и белковых молекул с изменением их биологических свойств .
Области применения небулайзеров
Бронхиальная астма (БА) и хроническая обструктивная болезнь легких (ХОБЛ) - наиболее частые показания к использованию небулайзеров. Небулайзеры находят широкое применение при тяжелом обострении БА (симпатомиметики, антихолинергические препараты), при тяжелой хронической и нестабильной БА и при стероидозависимой БА (ингаляционные глюкокортикостероиды), имеются данные об эффективности ингаляционных стероидов и препаратов магния при тяжелом обострении астмы . При ХОБЛ небулайзеры используются во время обострения и при далекозашедших стадиях заболевания (бронходилататоры), действенность муколитиков и стероидов при данном пути введения не доказана .
Небулайзеры очень широко используются при муковисцидозе . Кроме бронхолитиков и кортикостероидов, задачами которых является терапия бронхиальной обструкции и бронхиальной гиперреактивности, большое значение при данной патологии имеют мукоактивные препараты (рекомбинантная ДНаза) и антибиотики, активные в отношении P.aeruginosa (колимицин, тобрамицин и др.). Их использование позволяет облегчить симптомы заболевания, улучшить функциональные легочные показатели и качество жизни больных, тем не менее влияние на выживаемость пока не доказано .
Небулайзеры - единственный ингаляционный метод доставки антибиотиков в дыхательные пути. Кроме муковисцидоза, небулизированные антибиотики используются при бронхоэктазах с хронической колонизацией синегнойной палочки, у ВИЧ-инфицированных для профилактики пневмонии P.carinii (пентамидин) и при грибковых заболеваниях легких (амфотерицин В) .
В интенсивной терапии, кроме упомянутых выше БА и ХОБЛ, небулайзеры используются для терапии вирусного бронхиолита у детей (рибавирин), бронхолегочной дисплазии у новорожденных (кортикостероиды), респираторного дистресс-синдрома взрослых и детей (препараты сурфактанта), высокой легочной гипертензии у больных с дыхательной недостаточностью (простациклин) .
Ингаляционное введение илопроста (стабильного аналога простациклина) при помощи небулайзера от 6 до 12 раз в сутки является эффективным методом терапиипервичной легочной гипертензии , приводя к улучшению гемодинамики, повышению физической работоспособности, и, возможно, улучшению прогноза .
При паллиативной терапии , задачами которой является облегчение симптомов и страданий терминальных больных, ингаляционная терапия применяется для уменьшения рефрактерного кашля (лидокаин), инкурабельной одышки (морфин, фентанил), задержки бронхиального секрета (физиологический солевой раствор), бронхиальной обструкции (бронхолитики) .
Имеются данные об использовании небулайзеров у больных с идиопатическим фиброзирующим альвеолитом (глутатион, рибавирин) , с экзогенным аллергическим альвеолитом (будесонид) , посттрансплантационным облитерирующим бронхиолитом (циклоспорин) . Перспективными направлениями использования небулайзеров являются такие области медицины, как генная терапия (в виде аэрозоля вводят вектор гена - аденовирус или липосомы), введение некоторых вакцин (например, противокоревой) , терапия после трансплантации комплекса сердце-легкие (стероиды, противовирусные препараты) , эндокринология (введение инсулина и гормона роста) .
Правила использования небулайзеров
1. Во время ингаляции больной должен находиться в положении сидя, не разговаривать и держать небулайзер вертикально.
2. Перед ингаляцией необходимо проверить срок годности препарата.
3. Использовать в качестве растворителя стерильный физиологический раствор, для заправки ингаляционного раствора - стерильные иглы и шприцы.
5. Во время ингаляции стараться дышать глубоко, медленно, через рот (особенно важно при использовании маски), стараться задерживать дыхание на 1-2 секунды перед каждым выдохом (это часто не осуществимо у тяжелых больных, им рекомендуют дышать спокойно).
6. Продолжать ингаляцию, пока в камере небулайзера остается жидкость (обычно около 5-10 мин), в конце ингаляции - слегка поколачивать небулайзер для более полного использования лекарственного препарата.
9. После ингаляции стероидных препаратов и антибиотиков необходимо тщательно полоскать рот.
10. После ингаляции промывать небулайзер чистой, по возможности, стерильной водой, высушивать, используя салфетки и струю газа (фен). Частое промывание небулайзера необходимо для предотвращения кристаллизации препаратов и бактериального загрязнения.
источники этой статьи
1. Chapman K.R. History of anticholinergic treatment in airway disease. In: Anticholinergic therapy in obstructive airways disease. Gross N.J. (Ed). Franclin Scientific Publications, London. 1993: 9- 17.
2. Ind P.W. The value of inhaled therapy in asthma. Medicine (London) 1995; 23: 274- 276
3. Freedman T. Medihaler therapy for bronchial asthma: a new type of aerosol therapy. Postgrad.Med.J. 1956; 20: 667- 673.
4. Bell J., Hartley P., Cox J. Dry powder aerosol. I. A new powder inhalation device. J.Pharm.Sci. 1971; 60: 1559- 1564.
5. Muers M.F. Overview of nebulizer treatment. Thorax 1997; 52 (Suppl.2): S25- S30.
6. Sales-Girons J. Traitement de la phtisie pulmonaire par l’inhalation des liquides pulverises et par les fumigation de gudron. Paris, F. Savy, 1859; p. 528.
7. Propositions de bonnes pratiques de l’aerosoltherapie par nebulization. Issues des Assises Nationales de la Nebulisation. Paris, 4- 5 avril, 1997. Rev.Mal.Respir. 1997; 14: 512- 516.
8. Pedersen S. Inhalers and nebulizers: which to choose and why. Respir. Med. 1996; 90: 69- 77.
9. Dessanges J.F. Nebuliseurs. La Lettre du Pneumologue 1999; ii: I- II.
10. O’Callaghan C., Barry P. The science of nebulized drug delivery. Thorax 1997; 52(Supl.2): S31- S44.
11. Nikander K. Drug delivery systems. J.Aerosol. Med. 1994; 7(Suppl 1): S19- 24.
12. Labrun S., Chinet T., Huchon G. Inhaled therapy in asthma: metered-dose inhaler experience. Monaldi Arch.Chest Dis. 1994; 49: 3, 254- 257.
13. Goodman D.E., Israel E., Rosenberg M., Johnston R., Weiss S.T., Drazen J.M. The influence of age, diagnosis, and gender on proper use of metered-dose inhalers. Am.J.Respir.Crit.Care Med. 1994; 155: 1256- 1261.
14. O’Donohue, and the National Association for Medical Direction of Respiratory Care (NAMDRC) Consensus Group. Guidelines for the use of nebulizers in the home and at domiciliary sites. Chest 1996; 109: S14- 20.
15. Muers M.F. The rational use of nebulizers in clinical practice. Eur. Respir. Rev. 1997; 7: 189- 197.
16. Douglas J.C., Rafferty P., Fergusson R.J., Prescott R.J., Crompton G.K., Grant I.W.B. Nebulised salbutamol without oxygen in acute severe asthma: how effective and how safe? Thorax 1985; 40: 180- 183.
17. Idris A.H., McDermott M.F., Raucci J.C., Morrabel A., McGorray S., Hendeles L. Emergency department treatment of severe asthma. Metered-dose inhaler plus holding chamber is equivalent in effectiveness to nebulizer. Chest 1993; 103: 665- 672.
18. Rodrigo C., Rodrigo G. Salbutamol treatment of acute severe asthma in the ED: MDI versus hand-held nebulizer. Am.J.Emerg.Med. 1998; 16: 637- 642.
19. Maguire G.P., Newman T., DeLorenzo L.J., Brown R.B., Stone D. Comparison of a hand-held nebulizer with a metered dose inhaler-spacer combination in acute obstructive pulmonary disease. Chest 1991; 100: 1300- 1305.
20. Mandelberg A., Chen E., Noviski N., Priel I.E. Nebulized wet aerosol treatment in emergency department- is it essential? Comparison with large spacer device for metered-dose inhaler. Chest 1997; 112: 1501- 1505.
21. Cates C J, Rowe BH. Holding chambers versus nebulisers for beta-agonist treatment of acute asthma (Cochrane Review). In: The Cochrane Library, Issue 3, 2000. Oxford: Update Software.
22. Matthys H. CFCs and their effect on the ozone layer: the Montreal Protocol and consequences for physicians. Eur.Respir.Rev. 1997; 7: 29- 31.
23. Nicander K. Some technical, physicochemical and physiological aspects of nebulization of drugs. Eur.Respir.Rev. 1997; 7: 168- 172.
24. Loffert D.T., Ikle D., Nelson H.S. A comparison of commercial jet nebulisers. Chest 1994; 106: 1788- 1793.
25. Thomas S.H., O’Doherty M..J., Page C.J., Nunan T.O., Bateman N.T. Which apparatus for inhaled pentamidine? A comparison of pulmonary deposition via eight nebulisers. Eur.Respir.J. 1991; 4: 616- 622.
26. Task Group on Lung Dynamics. Deposition and retention models for internal dosimetry of the human respiratory flow; tract. Health Physics 1966;12:173-208.
27. Barry P., O’Callaghan C. Therapeutic aerosols. Medicine (London) 1995; 23: 270- 273.
28. Smith L.J. Aerosols. In: Textbook of pulmonary diseases. Ed. by Baum G.L., Crapo J.D., Celli B.R., Karlinsky J.B. Lippincott-Raven Publishers, Philadelphia. New York, 1998: 313- 320.
29. Clark AR. The use of laser defraction for the evaluation of the aerosol clouds generated by medical nebulisers. Int.J.Pharm 1995; 115: 69- 78.
30. Knoch M., Sommer E. Jet nebulizer design and function. Eur.Respir.Rev. 2000; 10: 183- 186.
31. Jackson W.F., Nebulised Pulmocort therapy. A scientific and practical review. Clinical vision Ltd, Oxford 1998: pp. 83.
32. Devadason S.G., Everald M.L., Linto J.M., Le Souef P.N. Comparison of drug delivery from conventional versus “Venturi” nebulizers. Eur.Respir.J. 1997; 10: 2479- 2483.
33. Haas C.F., Weg J.G. Exogenous surfactant therapy: an update. Respir.Care 1996; 41: 397- 414.
34. Nicander K. Adaptive aerosol delivery: the principles. Eur.Respir.Rev. 1997; 7: 385- 387.
35. Denyer J. Adaptive aerosol delivery in practice. Eur.Respir.Rev. 1997; 7: 388- 389.
36. Dolovich M. New propellant-free technologies under investigation. J.Aerosol.Med. 1999; 12: S9- S17.
37. Kendrick AH, Smith EC, Denyer J. Nebulisers- fill volume, residual volume and matching of nebuliser to compressor. Respir. Med 1995; 89: 157- 159.
38. Kradjan WA, Lakshminarayan S. Efficiency of air compressor driven nebulisers. Chest 1985; 87: 12- 16.
39. O’Doherty M., Thomas S., Page C., Bradbeer C., Nunan T., Bateman N. Pulmonary deposition of nebulised pentamidine isethionate: effect of nebuliser type, dose, and volume of fill. Thorax 1990; 45: 460- 464.
40. Dennis J.H., Stenton S.C., Beach J.R., Avery A.J., Walters E.H., Hendrick D.J. Jet and ultrasonic nebuliser output: use of a new method for direct measurement of aerosol output. Thorax 1990; 45: 728- 733.
41. Smith EC, Denyer J, Kendrick AH. Comparison of 23 nebuliser/compressor combinations for domiciliary use. Eur.Respir.J. 1995; 8: 1214- 1221.
42. Cockroft DW, Hurst TS, Gore BP. Importance of evaporative losses during standardized nebulized inhalation provocation tests. Chest 1989; 96: 505- 508.
43. Mercus P.J., van Essen-ZandvLiet E.E., Parlevliet E., Borsboom G., Sterk P.J., Kerrebijn K.F. Changes of nebulizer output over years. Eur.Respir.J. 1992; 5: 488- 491.
44. Standaert T.A., Morlin G.L., Williams-Warren J., Joy P., Pepe M.S., Weber A., Ramsey B.W. Effects of repetitive and cleaning techniques of disposable jet nebulizers on aerosol generation. Chest 1998; 114: 577- 586.
45. Rochester D.F. Respiratory muscles and ventilatory failure. Am.J.Med.Sci. 1993; 305: 394- 402.
46. Dolovich M, Ryan G, Newhouse MT. Aerosol penetration into the lung: influence on airway responses. Chest 1981; 80: 834- 836.
47. Zainutdin B.M.Z., Tolfree S.E.J., Short M., Spiro S.G, Influence of breathing pattern and on lung deposition and bronchodilator response to nebulized salbutamol in patients with stable asthma. Thorax 1988; 43: 987- 991.
48. Bisgaard H. Patient-related factors in nebulized drug delivery to children. Eur.Respir.Rev.1997; 7: 376- 377.
49. Everard ML, Hardy JG, Milner AD. Comparison of nebulised aerosol deposition in the lungs of healthy adults following oral and nasal inhalation. Thorax 1993; 48: 1045- 1046.
50. Becquemin M.H., Swift D.L., Bouchikhi A., Roy M., Teillac A. Particle deposition and resistance in the nose of adults and children. Eur.Respir.J. 1991; 4: 694- 702.
51. Everard ML, Clark AR, Milner AD. Drug delivery from jet nebulisers. Arch.Dis.Child. 1992; 67: 586- 591.
52. Mulpeter K.M., Walsh J.B., O’Connor M., O’Connell F., Burke C. Ocular hazards of nebulized bronchodilators. Postgrad.Med.J. 1992; 68: 132- 133.
53. Hall S.K. Acute angle-closure glaucoma as a complication of combined beta-agonist and ipratropium bromide therapy in the emergency department. Ann.Emerg.Med. 1994; 23: 884- 887.
54. Martonen T., Katz I., Cress W. Aerosol deposition as a functon of airway disease: cystic fibrosis. Pharm.Res. 1995; 12: 96- 102.
55. Diot P., Palmer L.B., Smaldone A., et al., RhDNase I aerosol deposition and related factors in cystic fibrosis. Am.Rev.Respir.Dis. 1997; 156: 1662- 1668.
56. Olseni L., Palmer J., Wollmer P. Quantitative evaluation of aerosol deposition pattern in the lung in patients with chronic bronchitis. Physiol.Meas. 1994; 15: 41- 48.
57. Itoh H., Ishii Y., Maeda H., Todo G., Torizuka K., Smaldone G.C. Clinical observations of aerosol deposition in patients with airway obstruction. Chest 1981; 80: 837- 839.
58. Hutquist C., Wollmer P.O., Eklundh G., Jonson B. Effect of inhaled terbutaline sulfate in relation to its deposition in the lung. Pulm.Pharmacol. 1992; 5: 127- 132.
59. Laube B.L., Norman P.S., Adams G.K. The effect of aerosol distribution on airway responsiveness to inhaled methacholine in patients with asthma. J.Allergy Clin.Immunol. 1992; 89: 510- 518.
60. Chaffey M.H., Klein J.S., Gamsu G., Blanc P., Golden J.A. Radiographic distribution of Pneumocystis carinii pneumonia in patients with AIDS treated with prophylactic inhaled pentamidine. Radiology 1990; 175: 715- 719.
61. Edelstein H., McCabe R.E. Atypical presentations of Pneumocystis carinii pneumonia in patients receiving inhaled pentamidine prophylaxis. Chest 1990; 98: 1366- 1369.
62. Nikander K. Drug delivery systems. J.Aerosol. Med. 1994; 7(Suppl 1): S19- 24.
63. Edmond ED, Man P. Pharmaceutical formulations - suspensions and solutions. J.Aerosol. Med. 1994; 7: S3- 26.
64. Le Brun P.P., de Boer A.H., Gjaltema D., Hagedoorn P., Heijerman H.C., Frijlink H.W. Inhalation of tobramycin in cystic fibrosis. Part 1: the choice of a nebulizer. Int.J.Pharm. 1999; 189: 205- 214.
65. Phipps P.R., Gonda I., Andersen S.D., Bailey D., Bautovich G. Regional deposition of saline aerosols of different tonicities in normal and asthmatic subjects. Eur.Respir.J. 1994; 7: 1474- 1482.
66. Ward M.J. Nebulizers for asthma. Thorax 1997; 52(Suppl.2): S45- S48.
67. Mitchell C.A., Alpers J.H., Morton S.M., Baggoley C.J., Croker W.D., Walsh A.J., Carroll P.A., Stewart D.E., Russell N.L., Cheeseman K.H. Comparison of nebulized budesonide with oral prednisolone in the treatment of severe acute asthma. Eur.Respir.J. 1995; 8(Suppl.19): 490s.
68. Mangat H.S., D’Souza G.A., Jacob M.S. Nebulized magnesium sulphate versus nebulized salbutamol in acute bronchial asthma: A clinical trial. Eur.Respir.J. 1998; 12: 341- 344.
69. O’Driscoll B.R. Nebulisers for chronic obstructive pulmonary disease. Thorax 1997; 52(Suppl 2): S49- S52.
70. Conway S.P., Watson A. Nebulisd broncodilators, corticosteroids, and rhDNase in adults patients with cystic fibrosis. Thorax 1997; 52(Suppl 2): S64- S68.
71. Diot P., Dequin P.-F., Rivoire B., Gagnadoux F., Faurisson F., Diot E., Boissinot E., Lemaire E. Les anti-infectieux en aerosols. Rev.Mal.Respir. 1999; 16: 277- 285.
72. Miller R.F., O’Doherty M.J. Nebulisers for patients with HIV infection and AIDS. Thorax 1997; 52(Suppl 2): S49- S52.
73. O’Doherty M., Thomas S. Nebulized therapy in the intensive care unit. Thorax 1997; 52(Suppl 2): S56- S59.
74. Olschewski H., Ghofrani A.H., Schmehl T, Winkler J., Wilkens H., Hoper M., Behr J., Kleber F.-X., and Seege W., for the German PPH Study Group. Inhaled iloprost to treat severe pulmonary hypertension. An uncontrolled trial. Ann Intern Med. 2000; 132: 435- 443.
75. Ahmedzai S., Davis C. Nebulized drugs in palliative care. Thorax 1997; 52(Suppl 2): S75- S77.
76. Borok Z., Buhl R., Grimes G.J., Bokser A.D., Hubbard R.C., Holroyd K.J., Roum J.H., Czerski D.B., Cantin A.M., Crystal R.G. Effect of glutathione aerosol on oxidant/antioxidant imbalance in idiopathic pulmonary fibrosis. Lancet 1991; 338: 215- 216.
77. Agusti C., Xaubet A., Ballester E., Alarcon A., Picado C. Aerosolised ribavirin in patients with advanced cryptogenic fibrosing alveolitis: a pilot study. Thorax 1993; 48: 68- 69.
78. Carlsen K.H., Leegaard J., Lund O.D., Skjaervik H. Allergic alveolitis in a 12-year-old boy: treatment with budesonide nebulizing solution. Pediatr.Pulmonol. 1992; 12: 257- 259.
79. Iacono A.T., Keenan R.J., Duncan S.R. et al. Aerosolized cyclosporine in lung recipients with refractory chronic rejection. Am.J.Respir.Crit.Care Med. 1996; 153: 1451- 1455.
80. Takao M., Higenbottam T.W., Audley T., Otulana B.A., Wallwork J. Effects of inhaled nebulized steroids (budesonide) on acute and chronic lung function in heart-lung transplant patients. Transplant Proc 1995; 27: 1284- 1285.
81. Laube B.L., Georgopoulos A., Adams G.K. 3d. Preliminary study of the efficacy of insulin aerosol delivered by oral inhalation in diabetic JAMA 1993; 269: 2106- 2109.
82. Wood R.E., Knowles M.R. Recent advances in aerosol therapy. J.Aerosol.Med. 1994; 7: 1- 11.
